التهاب الهلل المحجري
| التهاب الهلل المحجري | |
|---|---|
 | |
| التهاب الهلل المحجري | |
| التخصص | طب العيون |
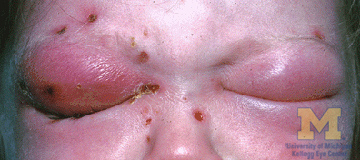
التهاب الهلل المحجري (Orbital cellulitis)، (Orbitae cellulitis) هو التهاب في أنسجة العين خلف الحاجز الحجاجي . هو الأكثر شيوعًا بسبب الانتشار الحاد للعدوى في محجر العين من الجيوب الأنفية المجاورة أو عن طريق الدم. قد يحدث أيضًا بعد الصدمة. عندما يصيب الجزء الخلفي من العين ، يُعرف باسم التهاب الهلل خلف الحجاج.
لا ينبغي الخلط بينه وبين التهاب الهلل المحيط بالحجاج ، والذي يشير إلى التهاب الهلل الأمامي للحاجز.
بدون العلاج المناسب ، قد يؤدي التهاب الهلل المحجري إلى عواقب وخيمة ، بما في ذلك فقدان البصر الدائم أو حتى الموت.
. . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
العلامات والأعراض
يظهر التهاب الهلل المحجري بشكل شائع مع حركة العين المؤلمة ، وفقدان الرؤية المفاجئ ، وذمة الملتحمة ، وبروز العين المصابة ، وحركة العين المحدودة . إلى جانب هذه الأعراض ، يعاني المرضى عادةً من احمرار وتورم في الجفن ، وألم ، وإفرازات ، وعدم القدرة على فتح العين ، وحمى وخمول في بعض الأحيان.
المضاعفات
تشمل المضاعفات فقدان السمع ، وعدوي الدم ، والتهاب السحايا ، خثار الجيب الكهفي ، والخراج الدماغي ، والعمى.[1][2] Iمن الممكن أن يعاني الأطفال من مضاعفات أكثر خطورة بسبب نظام المناعة لديهم الغير ناضج ولأن عظامهم الحجاجية أرفع ، مما يجعل انتشار العدوى أسهل..[3][4]
الاسباب
يحدث التهاب الهلل المحجري بشكل شائع من عدوى بكتيرية تنتشر عبر الجيوب المجاورة للأنف ، عادةً من عدوى سابقة في الجيوب الأنفية. الطرق الأخرى التي يمكن أن يحدث بها التهاب الهلل المحجري هي من عدوى مجرى الدم أو من عدوي جلد جفن العين. عدوى الجهاز التنفسي العلوي ، عدوى الجيوب الأنفية ، صدمة للعين ، عدوى العين أو حول العين ، والعدوى الجهازية ، كلها تزيد من خطر الإصابة بالتهاب الهلل المحجري.
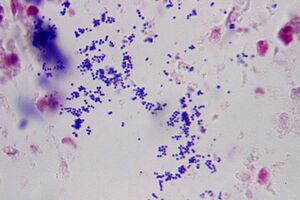
المكورات العنقودية الذهبية والمستدمية النزلية B والموراكسيلا النزلية والعقدية الرئوية والمكورات العقدية الحالة للدم بيتا هم بكتيريا يمكن أن تكون مسؤولة عن التهاب الهلل المحجري. [5] [6][7][4]
- المكورات العنقودية الذهبية هي بكتيريا إيجابية الگرام ، وهي السبب الأكثر شيوعًا لعدوى المكورات العنقودية. يمكن أن تنتشر عدوى المكورات العنقودية الذهبية من الجلد إلى الحجاج. هذا الكائن الحي قادر على إنتاج السموم التي تعزز فوعتها ، مما يؤدي إلى الاستجابة الالتهابية التي تظهر في التهاب الهلل المحجري. يتم التعرف على عدوى المكورات العنقودية من خلال الترتيب العنقودي على صبغة الگرام . تشكل المكورات العنقودية الذهبية مستعمرات صفراء كبيرة عند زراعتها (والتي تختلف عن عدوى المكورات الأخرى مثل العنقودية البشروية ، التي تشكل مستعمرات بيضاء).
- العقدية الرئوية هي أيضًا بكتيريا موجبة الگرام مسؤولة عن التهاب الهلل المحجري نظرًا لقدرتها على إصابة الجيوب الأنفية. يمكن لبكتيريا المكورات العقدية أن تغزو الأنسجة المحيطة ، مما يتسبب في الاستجابة الالتهابية التي تظهر في التهاب الهلل المحجري (على غرار المكورات العنقودية الذهبية ). يتم التعرف على عدوى المكورات العقدية في الزرع من خلال تكوين أزواج أو سلاسل. تنتج العقدية الرئوية انحلال الدم الأخضر (ألفا) ، أو انخفاض جزئي في هيموگلوبين خلايا الدم الحمراء.
عوامل الخطر
تتضمن عوامل الخطر للإصابة بالتهاب الهلل المحجري ، على سبيل المثال لا الحصر:[8][9]
- مرض الجهاز التنفسي العلوي الحادث مؤخراً
- التهابات الجيوب الانفية
- السن الصغير
- الاجسام الغريبة المنثبتة داخل حجاج العين
- صدمة
- التثبيط المناعي
- عدوى جهازية
- عدوي الأسنان
التشخيص
يعد التشخيص المبكر لالتهاب الهلل المحجري أمرًا ضرورياً ، ويتضمن فحصًا بدنيًا كاملًا وشاملًا. تشمل علامات الظهور الشائعة: بروز العين ( جحوظ ) ، وذمة الجفن (تورم) ، وألم العين ، وفقدان البصر ، وعدم القدرة على تحريك العين تمامًا ( شلل العين ) ، والحمى. من المهم ربط النتائج الجسدية بتاريخ المريض والأعراض المبلغ عنها.[10]
يعد التصوير المقطعي الحاسوبي والتصوير بالرنين المغناطيسي لحجاج العين طريقتين للتصوير تستخدمان بشكل شائع للمساعدة في تشخيص ومتابعة التهاب الهلل المحجري، حيث يمكن أن توفر صورًا مفصلة يمكن أن تظهر مدى الالتهاب إلى جانب موقع الخراج المحتمل وحجمه ومدى تضمن الهياكل المحيطة.[3]
تعد مزارع الدم ، والكهارل ، وعد دموي شامل (CBC) مع وجود تفاضل يظهر ارتفاع عدد خلايا الدم البيضاء اختبارًا معمليًا مفيدًا قد يساعد في التشخيص.[10][7]
التشخيص التفريقي
يمكن أن تظهر مجموعة متنوعة من الأمراض والباثولوجيا بشكل مشابه لالتهاب الهلل المحجري ، بما في ذلك:[11]
- الأسباب الالتهابية ( مرض العين الدرقية ، متلازمة الالتهاب الحجاجي مجهول السبب ، الساركويد ، الورم الحبيبي مع التهاب الأوعية )
- أسباب معدية ( خراج تحت السمحاق )
- الأورام ، الحميدة والخبيثة ( الكيس الجلدي ، الورم الوعائي الشعري ، الساركوما العضلية المخططة ، الورم الدبقي للعصب البصري ، الورم الوعائي اللمفي ، الورم الليفي العصبي ، ابيضاض الدم )
- الصدمة ( كسر في الحجاج ، نزيف خلف كرة العين ، جسم غريب في الحجاج ، ناسور سباتي كهفي )
- تشوه (خلقي ، وعائي)
العلاج
العلاج الفوري مهم للغاية ، وعادة ما يتضمن المضادات الحيوية الوريدية (IV) في المستشفى والمراقبة المتكررة (كل 4-6 ساعات).[2][12] يجب طلب العديد من الاختبارات المعملية ، بما في ذلك العد الدموي الكامل ، والتفريقي ، ومزرعة الدم.
- العلاج بالمضادات الحيوية - نظرًا لأن التهاب الهلل المحجري يحدث عادة بسبب المكورات العنقودية والعقدية ، فإن كلا من الپنسلين والسيفالوسبورين هما أفضل الخيارات للمضادات الحيوية الوريدية. ومع ذلك ، نظرًا للارتفاع المتزايد لجرثومة MRSA (المكورات العنقودية الذهبية المقاومة للميثيسيلين) ، يمكن أيضًا علاج التهاب الهلل المحجري باستخدام ڤانكوميسين أو كلنداميسين أو دوكسيسايكلين . إذا لوحظ تحسن بعد 48 ساعة من استخدام المضادات الحيوية عن طريق الوريد ، يمكن لأخصائيي الرعاية الصحية التفكير في تحويل المريض إلى المضادات الحيوية عن طريق الفم (والتي يجب استخدامها لمدة 2-3 أسابيع).
- التدخل الجراحي - يمكن أن يهدد الخراج الرؤية أو الحالة العصبية لمريض مصاب بالتهاب الهلل المحجري ، لذلك يكون التدخل الجراحي ضروريًا في بعض الأحيان. تتطلب الجراحة عادةً تصريف الجيوب الأنفية وإذا كان هناك خراج تحت السمحاق في الحجاج الإنسي ، فيمكن إجراء التصريف بالتنظير الداخلي. بعد الجراحة ، يجب على المرضى المتابعة بانتظام مع الجراح والبقاء تحت المراقبة الدقيقة.
المآل
على الرغم من أن التهاب الهلل المحجري يعتبر حالة طارئة في طب العيون ، إلا أن المآل جيد إذا تم تلقي العلاج الطبي الفوري.
معدلات الوفاة والعمى بدون علاج
لطالما ارتبطت العدوي البكتيرية في الحجاج بخطر حدوث نتائج مدمرة وانتشار داخل الجمجمة.
المسار الطبيعي للمرض ، كما وثقته غامبل (1933) ، في فترة ما قبل المضادات الحيوية ، أدى إلى وفاة 17٪ من المرضى والعمى الدائم في 20٪.[13]
علم الاوبئة
التهاب الهلل المحجري هو حالة طبية غير شائعة ، حيث تكون المعدلات المبلغ عنها أعلى بكثير بين الأطفال مقارنة بالسكان البالغين.[3] ذكرت إحدى الدراسات أن الأطفال أكثر عرضة للإصابة بالتهاب الهلل المحجري بحوالي 16 مرة مقارنة بالبالغين.[14] إنه شائع بين الأطفال الذكور مقارنة بالأطفال الإناث.[1] أفادت بعض الدراسات أن التهاب الهلل المحجري يتبع نمطًا موسميًا ، حيث تحدث أعلى المعدلات خلال فصلي الخريف والشتاء ، وهو ما يتزامن مع ارتفاع معدلات الإصابة بالجيوب الأنفية خلال الأشهر الباردة.[15]
المصادر
- ^ أ ب Nageswaran, Savithri; Woods, Charles R.; Benjamin, Daniel K.; Givner, Laurence B.; Shetty, Avinash K. (2006). "Orbital Cellulitis in Children". The Pediatric Infectious Disease Journal (in ENGLISH). 25 (8): 695–699. doi:10.1097/01.inf.0000227820.36036.f1. ISSN 0891-3668. PMID 16874168. S2CID 23453070.
{{cite journal}}: CS1 maint: unrecognized language (link) - ^ أ ب Garcia, G (2000-08-01). "Criteria for nonsurgical management of subperiosteal abscess of the orbit Analysis of outcomes 1988–1998". Ophthalmology. 107 (8): 1454–1456. doi:10.1016/s0161-6420(00)00242-6. ISSN 0161-6420. PMID 10919887.
- ^ أ ب ت Tsirouki, Theodora; Dastiridou, Anna I.; Ibánez flores, Nuria; Cerpa, Johnny Castellar; Moschos, Marilita M.; Brazitikos, Periklis; Androudi, Sofia (2018). "Orbital cellulitis". Survey of Ophthalmology. 63 (4): 534–553. doi:10.1016/j.survophthal.2017.12.001. ISSN 0039-6257. PMID 29248536.
- ^ أ ب Ruiz Carrillo, José Daniel; Vázquez Guerrero, Edwin; Mercado Uribe, Mónica Cecilia (2017-03-01). "Orbital cellulitis complicated by subperiosteal abscess due to Streptococcus pyogenes infection". Boletín Médico del Hospital Infantil de México (English Edition) (in الإنجليزية). 74 (2): 134–140. doi:10.1016/j.bmhime.2017.11.020. ISSN 2444-3409.
- ^ قالب:استشهاد بدورية محكمة
- ^ قالب:استشهاد بدورية محكمة
- ^ أ ب Howe, L.; Jones, N. S. (2004-12-01). "Guidelines for the management of periorbital cellulitis/abscess". Clinical Otolaryngology and Allied Sciences (in الإنجليزية). 29 (6): 725–728. doi:10.1111/j.1365-2273.2004.00889.x. ISSN 1365-2273. PMID 15533168.
- ^ Branson, Sara V.; McClintic, Elysa; Yeatts, R. Patrick (2018). "Septic Cavernous Sinus Thrombosis Associated With Orbital Cellulitis". Ophthalmic Plastic and Reconstructive Surgery. 35 (3): 272–280. doi:10.1097/iop.0000000000001231. ISSN 0740-9303. PMID 30320718.
- ^ O., Chaudhry, Imtiaz A. Al-Rashed, Waleed Arat, Yonca (2012). "The Hot Orbit: Orbital Cellulitis". Middle East African Journal of Ophthalmology. Medknow Publications & Media Pvt Ltd. 19 (1): 34–42. doi:10.4103/0974-9233.92114. OCLC 806537339. PMC 3277022. PMID 22346113.
{{cite journal}}: CS1 maint: multiple names: authors list (link) CS1 maint: unflagged free DOI (link) - ^ أ ب Mejia, Ernesto; Braiman, Melvyn (2018), Ocular Cellulitis, StatPearls Publishing, PMID 30020691, https://www.ncbi.nlm.nih.gov/books/NBK513319/, retrieved on 2018-11-25
- ^ Hood, C T (2009-07-24). "The Wills eye manual: office and emergency room diagnosis and treatment of eye disease". British Journal of Ophthalmology. 93 (8): 1127–1128. doi:10.1136/bjo.2008.152355. ISSN 0007-1161. S2CID 72653095.
- ^ Mbbs, M P Ferguson; Fraco, A A McNab (1999). "Current treatment and outcome in orbital cellulitis". Australian and New Zealand Journal of Ophthalmology. 27 (6): 375–379. doi:10.1046/j.1440-1606.1999.00242.x. ISSN 0814-9763. PMID 10641894.
- ^ GAMBLE, R. C. (1933-10-01). "Acute Inflammations of the Orbit in Children". Archives of Ophthalmology. 10 (4): 483–497. doi:10.1001/archopht.1933.00830050059008. ISSN 0003-9950.
- ^ Murphy, C; Livingstone, I; Foot, B; Murgatroyd, H; MacEwen, C J (2014-06-17). "Orbital cellulitis in Scotland: current incidence, aetiology, management and outcomes: Table 1". British Journal of Ophthalmology. 98 (11): 1575–1578. doi:10.1136/bjophthalmol-2014-305222. ISSN 0007-1161. PMID 24939424. S2CID 206873221.
- ^ Ivanišević, Milan; Ivanišević, Petar; Lešin, Mladen (2018-10-29). "Epidemiological characteristics of orbital cellulitis among adult population in the Split region, Croatia". Wiener Klinische Wochenschrift (in الإنجليزية). 131 (9–10): 205–208. doi:10.1007/s00508-018-1402-4. ISSN 0043-5325. PMID 30374774. S2CID 53102990.
- Noel LP, Clarke WN, MacDonald N (1990). "Clinical management of orbital cellulitis in children". Canadian Journal of Ophthalmology. 25 (1): 11–16. PMID 2328431.
- Shapiro E, Wald E, Brozanski B (1982). "Periorbital cellulitis and paranasal sinusitis: a reappraisal". Pediatric Infectious Disease. 1 (2): 91–94. doi:10.1097/00006454-198203000-00005. PMID 7177909. S2CID 24237202.
. . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
وصلات خارجية
| Classification | |
|---|---|
| External resources |