كمامة نيسن
| كمامة نيسن | |
|---|---|
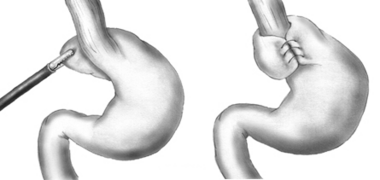 مخطط لكمامة نيسن. | |
| أسماء أخرى | كمامة نيسن بالمنظار |
| ICD-9-CM | 44.66, 44.67 |
كمامة نيسن (Nissen fundoplication)، أو كمامة نيسن بالمنظار (laparoscopic Nissen fundoplication)، عند إجرائها عن طريق المنظار، فهي إجراء جراحي لعلاج مرض الارتجاع المعدي المريئي والفتق الحجابي. في مرض الارتجاع المعدي المريئي، عادةً ما تُجرى عندما يفشل العلاج الطبي؛ لكن ف يحالة النوع الثاني (الفتق الحجابي حول المريء)، فهي الإجراء الأول. كمامة نيسن هي عملية كاملة (360 درجة)، لكن الكمامة الجزئية المعروفة باسم ثال (270 درجة أمامية)، وبلسي (270 درجة أمامية عبر الصدر)، ودور (180-200 درجة أمامية)، وليند (300 درجة خلفية)، وتوپت (270 درجة خلفية) هي إجراءات بديلة ذات مؤشرات ونتائج مختلفة إلى حد ما.[1]
. . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
التاريخ
أجرى الدكتور رودولف نيسن (1896-1981) هذه العملية لأول مرة عام 1955 ونشر نتائج حالتين في مجلة سويس مديكال ويكلي عام 1956.[2] في عام 1961 نشر نظرة عامة أكثر تفصيلاً للإجراء.[3]
في الأصل أطلق نيسن على هذه الجراحة اسم "تثنية المعدة". وقد حملت هذه الجراحة اسمه منذ اكتسبت شعبيتها في السبعينيات.[4]
الأسباب
المؤشر الأكثر شيوعاً لإجراء العملية هو الارتجاع المعدي المريئي الذي فشل في تعديل نمط الحياة والإدارة الطبية.[5] المرضى الذين يستمرون في المعاناة من أعراض الارتجاع أو الذين يعانون من أعراض الارتجاع غير المنضبطة لأكثر من 5 سنوات هم أيضاً مرشحون للعلاج الجراحي.[6] تتطلب المضاعفات التي تنشأ عن الارتجاع المعدي المريئي طويل الأمد مثل التهاب المريء الشديد وتكون تضيق وتطور القرحة، والتي يمكن رؤيتها جميعاً بالتنظير الداخلي، التدخل الجراحي. لا يعد وجود مريء باريت مؤشراً، حيث إن فائدة تكميم نيسن في منع تطور المرض إلى سرطان المريء أمر مثير للجدل. كما تعد الأعراض التنفسية وأعراض مجرى الهواء العلوي مثل السعال والربو وبحة الصوت مؤشرات للتدخل الجراحي.[7] بالنسبة للأطفال، قد يستفيد الرضع الذين يعانون من مشكلات في النمو أو لديهم زيادة غير كافية في الوزن على الرغم من العلاج بمثبطات مضخة الپروتون من تكميم نيسن أيضاً.[8]
التقنية
في عملية التكميم، يتم لف قاع المعدة (الجزء العلوي من المعدة) حول الطرف السفلي من المريء وخياطته في مكانه، مما يعزز وظيفة إغلاق العضلة العاصرة السفلية للمريء (LES). يتم أيضاً تضييق فتحة المريء بالخيوط الجراحية لمنع أو علاج فتق الحجاب الحاجز المتزامن، حيث ينزلق القاع لأعلى من خلال فتحة المريء الموسعة في الحجاب الحاجز. يجب أن يبدأ الجراح بربط وتقسيم شرايين المعدة القصيرة.[9]
في تكميم نيسن، والتي تسمى أيضاً عملية ثني القاع بالكامل، يتم لف القاع بالكامل حول المريء بزاوية 360 درجة. وعلى النقيض من ذلك، فإن جراحة تعذر الارتخاء المريئي تكون مصحوبة عموماً إما بعملية ثني القاع الجزئية دور أو توپت، والتي من غير المرجح أن تؤدي إلى تفاقم عسر البلع الذي يميز تعذر الارتخاء المريئي مقارنة بتكميم نيسن. في عملية ثني القاع الأمامية (دور)، يُوضع القاع فوق الجزء العلوي من المريء؛ بينما في عملية ثني القاع الخلفية (توپت)، يُلف القاع حول الجزء الخلفي من المريء.[بحاجة لمصدر]
يمكن إجراء العملية بالجراحة المفتوحة لكنها تُجرى الآن بشكل روتيني عن طريق المنظار، حيث أدت جراحة المناظير إلى تقليل المضاعفات بعد العملية وتقليل مدة الإقامة في المستشفى.[10] عند استخدام تكميم نيسن لتخفيف أعراض الارتجاع المعدي المريئي لدى المرضى الذين يعانون من تأخر إفراغ المعدة، فإنه غالباً ما يُدمج مع تعديل البواب عن طريق استئصال عضلة البواب أو رأب البواب.[بحاجة لمصدر]
يمكن أيضاً إكمال هذا الإجراء آلياً. تُظهر النتائج المقارنة بين عملية التكميم بالمنظار وعملية التمكيم بالروبوت نتائج سريرية مماثلة، لكن من المرجح أن تكون عملية التكميم بالروبوت أطول من حيث الوقت وذات تكلفة مالية أعلى.[11]
آلية الشفاء
كلما انقبضت المعدة، فإنها تغلق المريء أيضاً بدلاً من ضخ أحماض المعدة إليه. وهذا يمنع ارتداد حمض المعدة (في مرض ارتجاع معدي مريئي). وعلى الرغم من أن مضادات الحموضة ومثبطات مضخة الپروتون يمكن أن تقلل من تأثيرات حمض الارتجاع، فإن العلاج الجراحي الناجح له ميزة القضاء على الآثار الجانبية للأدوية والآثار الضارة من مكونات أخرى للارتجاع مثل الصفراء أو محتويات المعدة.[1] تقلل عملية نيسن من الارتجاع عن طريق تقوية العضلة العاصرة للمريء عن طريق زيادة ضغط العضلة العاصرة للمريء وزيادة طولها.[6]
الفاعلية
تعتبر عملية تكميم نيسن (الكامل) آمنة وفعالة بشكل عام، حيث تقل نسبة الوفيات عن 1% ويتم تقليل العديد من المضاعفات الأكثر شيوعاً بعد الجراحة أو القضاء عليها من خلال إجراءات التكميم الجزئي المستخدمة الآن بشكل أكثر شيوعاً. أظهرت الدراسات أنه بعد 10 سنوات، لا يزال 89.5% من المرضى لا تظهر لديهم أعراض. عند مقارنتها بالعلاج الطبي المستقل باستخدام مثبطات مضخة الپروتون، وجد أن عملية تكميم نيسن متفوقة في تقليل ارتداد الحمض وكذلك الأعراض المرتبطة بالارتجاع.[12] وُجِد أن عملية التكميم أفضل في زيادة ضغط عضلة المريء العاصرة مقارنة بعلاج مثبطات مضخة الپروتون، في حين أن مخاطر حدوث الأحداث السلبية مماثلة.[13] لدى المرضى الذين يعانون من ارتجاع غير حمضي، أو الفتق الحجابي، أو أعراض تنفسية، وجد أن التدخل الجراحي أكثر فعالية في السيطرة على الأعراض من مثبطات مضخة الپروتون وحدها.[7]
المضاعفات
تشمل المضاعفات "متلازمة انتفاخ الغازات"، عسر البلع، متلازمة الإغراق، التندب المفرط، إصابة العصب المبهم، ونادراً، تعذر الارتخاء المريئي.[14] يمكن أن تتراجع الكمامة أيضاً بمرور الوقت في حوالي 5-10% من الحالات، مما يؤدي إلى تكرر الأعراض. إذا كانت الأعراض تستدعي تكرار الجراحة، فقد يستخدم الجراح مارلكس أو شكلًا آخر من الشبكات الاصطناعية لتقوية الربط.[15] من الممكن حدوث انسداد معوي بعد العملية، وهو أمر شائع بعد جراحات البطن.
في "متلازمة انتفاخ البطن بسبب الغازات"، يمكن للكمامة أن تغير القدرة الميكانيكية للمعدة على التخلص من الهواء المبتلع عن طريق التجشؤ، مما يؤدي إلى تراكم الغازات في المعدة أو الأمعاء الدقيقة. تتفاوت البيانات، ولكن قد تحدث درجة ما من انتفاخ البطن بسبب الغازات في ما يصل إلى 41% من مرضى نيسن، في حين أن حدوث ذلك يكون أقل لدى المرضى الذين يخضعون لعملية التكميم الأمامية الجزئية.[16] عادة ما تختفي متلازمة انتفاخ الغازات من تلقاء نفسها في غضون أسبوعين إلى أربعة أسابيع، لكنها قد تستمر لدى البعض. وقد تأتي الغازات المزعجة أيضاً من مصادر غذائية (خاصة المشروبات الغازية)، أو بلع الهواء بشكل لا إرادي. إذا لم تزول متلازمة انتفاخ الغازات بعد الجراحة بمرور الوقت، فيجب اتباع القيود الغذائية، والاستشارة بشأن بلع الهواء، والأدوية، والتصحيح - إما عن طريق توسيع البالون بالمنظار[بحاجة لمصدر] أو تكرار الجراحة لتغيير مسار كمامة نيسن إلى التكميم الجزئي - قد يكون ذلك ضرورياً.[16]
إن عسر البلع الحاد أو صعوبة البلع قصيرة الأمد هي أحد الأعراض التي يعاني منها معظم المرضى بعد إجراء كمامة نيسن. إن المرضى الذين يعانون من عسر البلع قبل الجراحة هم أكثر عرضة لبعض عسر البلع بعد الجراحة.[17] غالبًا ما تختفي أعراض عسر البلع من تلقاء نفسها خلال بضعة أشهر.[18] يتم التحكم في عسر البلع قصير المدى عن طريق تعديل النظام الغذائي ليشمل أطعمة يمكن بلعها بسهولة مثل السوائل والأطعمة اللينة.[19] سيحتاج عسر البلع الذي يستمر لأكثر من 3 أشهر إلى مزيد من التقييم، عادةً من خلال دراسة بلع الباريوم، أو قياس ضغط المريء، أو التنظير الداخلي.[20] قد تؤدي التغيرات البنيوية مثل حركة اللفافة، أو الفتق، أو تطور تضيق أو تضييق القناة إلى عسر البلع المستمر.[19] قد يؤدي أيضاً عدم تشخيص خلل الارتخاء المريئي مسبقاً أو اللف الضيق جداً إلى عسر البلع المستمر.[18] اعتمادًا على مسببات عسر البلع المستمر، قد تكون تجربة علاج مثبط مضخة الپروتون، أو التوسيع بالمنظار، أو المراجعة الجراحية ضرورية.[21]
في بعض الأحيان يكون القيء مستحيلاً أو مؤلماً للغاية بعد عملية التكميم، مع انخفاض احتمال حدوث هذه المضاعفات عادةً في الأشهر التي تلي الجراحة. في بعض الحالات، يكون الغرض من هذه العملية هو تصحيح القيء المفرط. في البداية، يكون القيء مستحيلاً؛ ومع ذلك، قد تنتج كميات صغيرة من القيء بعد أن يستقر الغلاف بمرور الوقت، وفي الحالات القصوى مثل التسمم بالكحول أو التسمم الغذائي، قد يتمكن المريض من التقيؤ بحرية مع قدر من الألم.
انظر أيضاً
المصادر
- ^ أ ب Minjarez, Renee C.; Jobe, Blair A. (16 May 2006). "Surgical therapy for gastroesophageal reflux disease". GI Motility Online. doi:10.1038/gimo56 (inactive 2024-09-12).
{{cite journal}}: CS1 maint: DOI inactive as of سبتمبر 2024 (link) - ^ Nissen R (1956). "Eine einfache Operation zur Beeinflussung der Refluxösophagitis" [A Simple Operation for Control of Reflux Esophagitis]. Schweizerische Medizinische Wochenschrift (in الألمانية). 86 (Suppl 20): 590–592. PMID 13337262. قالب:NAID.
- ^ Nissen R (1961). "Gastropexy and "Fundoplication" in Surgical Treatment of Hiatal Hernia". The American Journal of Digestive Diseases. 6 (10): 954–61. doi:10.1007/BF02231426. PMID 14480031. S2CID 29470586.
- ^ Stylopoulos N, Rattner DW; Rattner (2005). "The History of Hiatal Hernia surgery: From Bowditch to Laparoscopy". Ann. Surg. 241 (1): 185–93. doi:10.1097/01.sla.0000149430.83220.7f. PMC 1356862. PMID 15622007.
- ^ Frazzoni, Marzio (2014). "Laparoscopic fundoplication for gastroesophageal reflux disease". World Journal of Gastroenterology (in الإنجليزية). 20 (39): 14272–14279. doi:10.3748/wjg.v20.i39.14272. ISSN 1007-9327. PMC 4202356. PMID 25339814.
- ^ أ ب Wykypiel, H.; Wetscher, G. J.; Klingler, P.; Glaser, K. (November 2005). "The Nissen fundoplication: indication, technical aspects and postoperative outcome". Langenbeck's Archives of Surgery (in الإنجليزية). 390 (6): 495–502. doi:10.1007/s00423-004-0494-7. ISSN 1435-2443. PMID 15351884. S2CID 278325.
- ^ أ ب Patti, Marco G. (2016-01-01). "An Evidence-Based Approach to the Treatment of Gastroesophageal Reflux Disease". JAMA Surgery (in الإنجليزية). 151 (1): 73–78. doi:10.1001/jamasurg.2015.4233. ISSN 2168-6254. PMID 26629969.
- ^ Slater, Bethany J.; Rothenberg, Steven S. (December 2017). "Fundoplication". Clinics in Perinatology (in الإنجليزية). 44 (4): 795–803. doi:10.1016/j.clp.2017.08.009. PMID 29127961. S2CID 242477061.
- ^ Holcomb GW 3rd, St Peter SD (2019). "Error traps and safety steps when performing a laparoscopic Nissen fundoplication". Semin Pediatr Surg. 28 (3): 160–163. doi:10.1053/j.sempedsurg.2019.04.019. PMID 31171151. S2CID 150096013.
- ^ Eshraghi, Niknam; Farahmand, Mehrdad; Soot, Scott J.; Rand-Luby, Leslie; Deveney, Clifford W.; Sheppard, Brett C. (May 1998). "Comparison of outcomes of open versus laparoscopic nissen fundoplication performed in a single practice". The American Journal of Surgery. 175 (5): 371–374. doi:10.1016/s0002-9610(98)00049-x. ISSN 0002-9610. PMID 9600280.
- ^ Markar, S. R.; Karthikesalingam, A. P.; Hagen, M. E.; Talamini, M.; Horgan, S.; Wagner, O. J. (2010). "Robotic vs. laparoscopic Nissen fundoplication for gastro-oesophageal reflux disease: systematic review and meta-analysis". The International Journal of Medical Robotics and Computer Assisted Surgery (in الإنجليزية). 6 (2): 125–131. doi:10.1002/rcs.309. PMID 20506440. S2CID 23663135.
- ^ Richter, Joel E.; Kumar, Ambuj; Lipka, Seth; Miladinovic, Branko; Velanovich, Vic (April 2018). "Efficacy of Laparoscopic Nissen Fundoplication vs Transoral Incisionless Fundoplication or Proton Pump Inhibitors in Patients With Gastroesophageal Reflux Disease: A Systematic Review and Network Meta-analysis". Gastroenterology. 154 (5): 1298–1308.e7. doi:10.1053/j.gastro.2017.12.021. ISSN 1528-0012. PMID 29305934.
- ^ Tristão, Luca Schiliró; Tustumi, Francisco; Tavares, Guilherme; Bernardo, Wanderley Marques (April 2021). "Fundoplication versus oral proton pump inhibitors for gastroesophageal reflux disease: a systematic review and meta-analysis of randomized clinical trials". Esophagus. 18 (2): 173–180. doi:10.1007/s10388-020-00806-w. ISSN 1612-9067. PMID 33527310. S2CID 231746674.
- ^ Waring JP (1999). "Postfundoplication complications. Prevention and management". Gastroenterol. Clin. North Am. 28 (4): 1007–19, viii–ix. doi:10.1016/S0889-8553(05)70102-3. PMID 10695014.
- ^ Curet MJ, Josloff RK, Schoeb O, Zucker KA; Josloff; Schoeb; Zucker (1999). "Laparoscopic reoperation for failed antireflux procedures". Archives of Surgery. 134 (5): 559–63. doi:10.1001/archsurg.134.5.559. PMID 10323431.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ^ أ ب Booth, M.I. (2003). "Treatments: What Is the Current Rate of Gas-Bloat Syndrome Following Open and Laparoscopic Antireflux Surgery?". In Giuli, R.; Siewert, J.R; Couturier, D.; Scarpignato, C. (eds.). Barrett's Esophagus. Vol. 6. OESO, UNESCO.
- ^ Herron, D. M.; Swanström, L. L.; Ramzi, N.; Hansen, P. D. (December 1999). "Factors predictive of dysphagia after laparoscopic Nissen fundoplication". Surgical Endoscopy (in الإنجليزية). 13 (12): 1180–1183. doi:10.1007/PL00009616. ISSN 0930-2794. PMID 10594261. S2CID 20831084.
- ^ أ ب Wo, J. M.; Trus, T. L.; Richardson, W. S.; Hunter, J. G.; Branum, G. D.; Mauren, S. J.; Waring, J. P. (November 1996). "Evaluation and management of postfundoplication dysphagia". The American Journal of Gastroenterology. 91 (11): 2318–2322. ISSN 0002-9270. PMID 8931410.
- ^ أ ب Yadlapati, Rena; Hungness, Eric S.; Pandolfino, John E. (August 2018). "Complications of Antireflux Surgery". The American Journal of Gastroenterology. 113 (8): 1137–1147. doi:10.1038/s41395-018-0115-7. ISSN 1572-0241. PMC 6394217. PMID 29899438.
- ^ Richter, Joel E. (May 2013). "Gastroesophageal Reflux Disease Treatment: Side Effects and Complications of Fundoplication". Clinical Gastroenterology and Hepatology (in الإنجليزية). 11 (5): 465–471. doi:10.1016/j.cgh.2012.12.006. PMID 23267868.
- ^ Spechler, Stuart Jon (March 2004). "The Management of Patients Who Have "Failed" Antireflux Surgery". American Journal of Gastroenterology. 99 (3): 552–561. doi:10.1111/j.1572-0241.2004.04081.x. ISSN 0002-9270. PMID 15056101. S2CID 6795623.
