زراعة الأعضاء
زراعة الأعضاء Organ transplant هو نقل عضو سليم أو مجموعة أنسجة من متبرع إلى مستقبل ليقوم مقام العضو أو النسيج التالف.
. . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
تاريخ
موضوع زرع الأعضاء ليس أمراً حديثاً فقد عرفته البشرية بشكل من الأشكال البدائية فقد عرف المصريين القدماء عمليات رزع الاسنان.
وقد ورد في السنة أن قتادة بن النعمان رضي الله عنه أصيبت عينه يوم بدر فبانت حدقته فأخذها في راحته إلى النبي صلى الله عليه وسلم ,فأخذها النبي صلى الله عليه وسلم وأعادها إلى موضعها فكانت احسن عينيه واحدها بصرا وهو عليه السلام أول من زرع العين.
وتطورت زراعة الأعضاء خاصه الزرع الذاتي في القرن الثامن عشر والتاسع عشر الميلادي فقد اجريت عمليات نقل الأوتار والعضلات والجلد والأعصاب والغضاريف والقرينات والغدة الكظرية و الدرقية والمبايض و أجزاء من الأمعاء و المثانة وذلك بالنسبة لحيوانات التجارب.
أما بالنسبة للإنسان ففي القرن التاسع عشر تمت علميات ترقيع الجلد والترقيع الذاتي والمتباين , وفي القرن العشرين انتشرت علميات زراعة القرنية و أنتشر نقل الدم بصورة واسعة.
و بدأت زراعة الكلى على مستوى الحيوانات عام 1902 م , وقام جابوليه في فرنسا بزرع كلية حيوان لإنسان و بطبيعة الحال فشلت هذه العمليه لكن تلميذه كاربل حسن علميات توصيل الأوعية مما أدى إلى نجاح عمليات الزراعة من فصيلة واحة بشكل نسبي.
وفي عام 1933م قام الجراح الأوكراني يوفوروني بأول علمية زرع كلية من إنسان لإنسان و استمرت الكلية لمدة ست ساعات وقام بعمليات أخرى مماثلة كلها باءت بالفشل.
وفي بداية الخمسينات بدا العالم مورتون دراسته لسبب رفض الكلى وغيرها من الأعضاء و بدأت الدراسات تتوالى حول جهاز المناعة حتى توصلوا إلى عقار السيكلو سبورين الذي فتح أفاقاً أمام زرع الاعضاء الذي لم يقتصر على الكلى بل شمل كل الأعضاء ما عدى الدماغ , وأصبحت الأعضاء تؤخذ من الأحياء و الأموات و الأنسجة الجنينية.
و ظهر مفهوم موت الدماغ و تقبلته الدوائر الطبية أولا ثم القانونية و ذلك في الثمانينات من القرن العشرين فتمكن الجراحون من أخذ الأعضاء وهي بحالة جيدة بسبب التروية الدموية المستمرة, و أصدر مجمع الفقه الإسلامي عام 1986 م إقراره بالموت الدماغي و مساواته لتوقف القلب والتنفس.
المتبرع
هو الشخص الذي يؤخذ منه عضو أو أعضاء و يمكن أن يكون هذا المتبرع حياً بالنسبة للأعضاء المزدوجة مثل الكليتان أو الأعضاء التي يتم تعويضها مثل نخاع العظم ولابد أن تكون هذه الأعضاء المغروسة تتلقى التروية الدموية بشكل مستمر للشخص المتبرع الذي مات فلابد ان يكون ميت نيجة موت دماغه لا موت قلبه وفي هذه الحالات يبقى يضخ الدم لأعضائه بواسطة الأجهزة أو العقاقير تحت ضغط 100 ضغط انقباضي . المستقبل: هو الإنسان الذي يتلقى العضو ولابد في توافر عدة شروط في المستقبل من ناحية سنه و نوعية المرض.
(الغريسة ) العضو المزروع
هو العضو المغروس ممكن أن يكون عضو كامل أو جزء من عضو كالقرنية أو نسيج أو خلايا كما في حالة الدم المنقول وغرس جزر لانجرهانز من البنكرياس.
و تصنف الغرائس حسب التروية الدموية إلى:
غرائس ذات ترويه دمويه مباشره مثل القلب . ترويه دمويه غير مباشره مثل الجلد . غرائس لا تحتاج الى ترويه دمويه مثل القرنيه . وتصنف ايضا حسب علاقتها بالجسم المستقبل وهي كالتالي:
- غرائس ذاتية :حيث تؤخذ الغريسة من منطقة إلى اخرى في نفس الجسم.
- غرائس متماثلة : وهي الغرائس بين الأخوة التوائم وتنقسم الى قسمين :
1-توائم متماثلين ناتجين عن تلقيح بويضه واحد بحيوانين منويين وهذه الغرائس لا تحتاج إلى أدوية مثبطه للمناعة.
2-توائم غير متماثلين ناتجين عن تلقيح بويضتين بحيوانين منويين مختلفين .
- غرائس متباينه هي التي تؤخذ من اشخاص مختلفين من نفس الجنس وهذا النوع الأكثر انتشارا وتحتاج إلى العقاقير الخافضة للمناعة.
- الغرائس الدخيلة أو الغريبة : هي الغرائس المنقولة بين فصلتين مختلفتين مثل نقل عضو من حيوان الى انسان.
أنواع الغرس (الزرع)
الزرع (الغرس ) من المتبرع الحي
أجمع العلماء على جواز التبرع بالاعضاء ما لم يؤدي ذلك الى ضرر بالغ بالمتبرع كما لو تبرع باحدى كليتيه او يعطله عن واجباته كالتبرع باليدين او الرجلين.
ويتحاشى الاطباء اخذ الكلى من غير الاقارب للمريض وذلك للاسباب التاليه:
احتمال وجود عملية بيع وشراء بين المتبرع والمريض في الخفاء. احتمال ندم المتبرع وخاصة لو عطبت كليته و ربما نغص على المستقبل حياته. هناك مجموعة من المساجين يعرضون أعضاءهم للتبرع طمعا في العفو و ربما يبتزون المستقبل ماليا فيما بعد. الكلى من الشخص الميت ممكن ان تقوم مقام الكلى من الشخص الحي بأقل مخاطر. أجمع العلماء على عدم جواز بيع الأعضاء و لكنهم لم يفصلوا بالنسبة لجواز أخذ العضو من المملوك.
هنالك مميزات في الزرع من المتبرع الحي القريب:
وجود تطابق في الأنسجة و قلة علميات الرفض خصوصا في التوائم المتماثلة. وجود الترابط بين الأقارب يطمئن إلى عدم وجود عمليه بيع أو شراء و ندرة المشاكل بين المتبرع والمتلقي. وجود وقت كافي لإجراء فحص تطابق الأنسجة بين المتبرع و المتلقي. وهناك قوانين تختص بالمتبرع وهو أن يكون عاقل بالغ 18 عام فما فوق غير معتل نفسيا ولا يجوز لولي أن يتبرع عن وليه.
الزرع (الغرس ) من المتبرع المتوفى دماغيا
أصبح الزرع من الميت دماغيا أكثر شيوعا للأسباب التالية:
انتشار مفهوم الموت الدماغي في معظم مناطق العالم و لكنه لم يلقى الاهتمام الجدير به إلا بعد انتشار استخدام الالآت الحديثة للإنعاش , و اعترف بالموت الدماغي كموت مساو للموت القلبي واهميه هذا المفهوم اذ ان غرس الاعضاء يتم والاعضاء لا تزال حيه الا ان هذه الاعضاء تموت وتصبح غير صالحة للنقل اذا توقفت عنها الترويه الدمويه لفتره تختلف من عضو لأخر وتسمى هذه الفترة بالتروية الدافئة. كثرة حوادث المرور في العالم : بسبب التهور او تعاطي الخمور وفي الغالب اكثر ضحايا المروو في مقتبل العمر ولا يعانون من امراض مزمنه وتكون وفاة عدد كبير منهم نتيجة موت الدماغ. النوبات الدماغية : نتيجة لانفجار احد الشرايين المغذيه للدماغ وفي هذه الحالات قد يموت الدماغ قبل القلب. الزرع من المتوفى دماغيا ليس له اي مخاطر من الناحيه الطبيه ونيجة لاستخدام العقاقير الخافضه للمناعه فان استخدام اعضاء الموتى امر لا ضرر منه ونسبة نجاح عمليات الزرع نسبه عاليه وفرص فشلها قليلة. الزرع من المتوفى دماغيا يوفر عدة اعضاء لجمله من المرضى في وقت واحد ويوفر كذلك اعضاء يصعب اخذها من المتبرع الحي.
الشروط الواجب توافرها لنقل الاعضاء من المتوفي دماغيا
وجود وصية من الشخص المتوفي يعلن فيها تبرعه. في بعض البلدان في حال عدم توفر الوصية يشترط موافقة الورثة لأخذ الأعضاء إذا لم يكن له ورثة فولي الأمر هو وليه و في دول أخرى من حق ولي الأمر بأن يستقطع الأعضاء من شخص متوفي دماغيا بشرط أن لا يكون المتوفى قد أوصى بعدم أخذ أعضائه.
- أن لايكون المتبرع قد جاوز 55-60 بالنسبة لزاعة الكلى وأن لايكون تجاوز بالنسبة لزراعة القلب.
- أن لا يكون مصاب بالضغط أو السكري بدرجة شديدة أو مصاب بعض الأمراض المعدية كالسل أو الكبد الوبائي.
- أن يكون العضو المراد استقطاعه صالحا للزراعة.
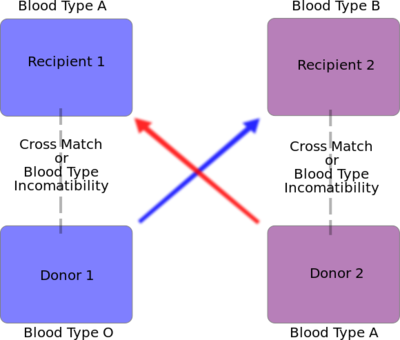
- ان تكون فصيلة دم المتبرع مطابقة لفصيلة المستقبل ولا يعد اجراء فحص الانسجه ضرويا الفحص يتطلب وقتا طويلا.
مصطلحات يجب فهمها في علم زراعة الأعضاء
فترة نقص الترويه الدافئه
هي الفتره الزمنيه التي يستطيع ان يبقى فيها العضو سليما بعد انقطاع الترويه عليه. لا يستطيع الدماغ الصمود اكثر من اربع دقائق بينما يستطيع القلب الصمود لعدة دقائق وتستطيع الكلى الصمود لمده 45 دقيقه الجلد يصمد لمدة 12 ساعةوكذلك القرنيه ,العظام والغضاريف تستطيع الصمود لمدة يوم أو يومان.
فترة نقص الترويه الباردة
المدة الزمنية الي يبقى فيها العضو بعد استقطاعه ووضعه في محلول مثلج في درجة حراره منخفضه وتبقى الكلى لمده 72 ساعه مجمده في درجة حراره 4 مئويه ويمكن الاحتفاظ بالقلب لمدة اربع ساعات ويحتفظ بالكبد لمدة 8 ساعات والبنكرياس لمدة 72 ساعه اما المني والاجنه المجمده يمكن الاحتفاظ بها لمدة عشر سنين.
زرع الأعضاء في مختلف البلدان
زراعة الأعضاء في مختلف البلدان/السنة/ 2000
| الكلى
(pmp*) |
الكبد
(pmp) |
القلب
(pmp) | |
| الولايات المتحدة | 52 | 19 | 8 |
| اوروبا | 27 | 10 | 4 |
| تركيا | 11 | 3.5 | 1 |
| آسيا | 3 | 0.3 | 0.03 |
| أمريكا اللاتينية | 13 | 1.6 | 0.5 |
الجدول الزمني لعملية زرع ناجحة
- 1905: First successful cornea transplant by Eduard Zirm[1]
- 1954: First successful kidney transplant by Joseph Murray (Boston, U.S.A.)
- 1966: First successful pancreas transplant by Richard Lillehei and William Kelly (Minnesota, U.S.A.)
- 1967: First successful liver transplant by Thomas Starzl (Denver, U.S.A.)
- 1967: First successful heart transplant by Christiaan Barnard (Cape Town, South Africa)
- 1981: First successful heart/lung transplant by Bruce Reitz (Stanford, U.S.A.)
- 1983: First successful lung lobe transplant by Joel Cooper (Toronto, Canada)
- 1986: First successful double-lung transplant (Ann Harrison) by Joel Cooper (Toronto, Canada)
- 1987: First successful whole lung transplant by Joel Cooper (St. Louis, U.S.A.)
- 1995: First successful laparoscopic live-donor nephrectomy by Lloyd Ratner and Louis Kavoussi (Baltimore, U.S.A.)
- 1998: First successful live-donor partial pancreas transplant by David Sutherland (Minnesota, U.S.A.)
- 1998: First successful hand transplant (France)
- 2005: First successful partial face transplant (France)
- 2006: First jaw transplant to combine donor jaw with bone marrow from the patient, by Eric M. Genden (Mount Sinai Hospital, New York)[2]
- 2008: First successful complete full double arm transplant by Edgar Biemer, Christoph Höhnke and Manfred Stangl (Technical University of Munich, Germany)[بحاجة لمصدر]
- 2008: First baby born from transplanted ovary.[3]
- 2008: First transplant of a human windpipe using a patient’s own stem cells.[4]
. . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
عملية نقل كلية خنزير
| د. روبرت مونتگوميري، يوضح عملية زراعة كلية الخنزير في الإنسان. |
في أكتوبر 2021، نجح جراحون أمربكان، في سابقة من نوعها، في زرع كلية خنزير في جسم بشري دون أن يرفض جهاز المناعة في جسم المتلقي العضو المزروع، وهو إنجاز كبير يحتمل أن يؤدي إلى الحد من النقص الحاد في الأعضاء البشرية الجاهزة للزراعة.
أُجريت هذه العملية في مركز لانگون الطبي التابع لجامعة نيويورك، عن طرق استخدام خنزير تم تعديل جيناته بحيث لم تعد أنسجته تحتوي على جزيء معروف بأنه سيؤدي في الأغلب لرفض الجسم للعضو المزروع على الفور.
وقال باحثون في لقاء مع رويترز إن متلقية الكلية مريضة متوفاة دماغيا ظهرت عليها علامات ضعف في وظائف الكلى ووافقت أسرتها على التجربة قبل أن يتم رفعها من على أجهزة الإبقاء على قيد الحياة.
وعلى مدار 3 أيام، تم ربط الكلية الجديدة بالأوعية الدموية للمريضة وتم الحفاظ عليها خارج جسدها، مما أتاح للباحثين التعامل معها مباشرة.
وقال الجراح المسؤول عن الزراعة روبرت مونتگومري، الذي ترأس الدراسة إن نتائج اختبار وظائف الكلى المزروعة "بدت طبيعية إلى حد كبير".
وأضاف أن الكلية أدرت "كمية البول التي يمكن أن تتوقعها" من كلية بشرية مزروعة، ولم يظهر دليل على الرفض القوي المبكر الذي يحدث في حالات زرع كلى خنازير غير معدلة في كائنات رئيسية غير بشرية.
وقال مونتگومري إن مستوى الكرياتينين غير الطبيعي لدى المتلقية، وهو مؤشر على ضعف وظائف الكلى، عاد إلى طبيعته بعد العملية.[5]
وقال الدكتور أندرو آدامز ، من كلية الطب بجامعة مينيسوتا، والذي لم يكن جزءًا من العمل، إن هذا البحث كان "خطوة مهمة". سوف تساعد على بث الطمأنينة بين المرضى والباحثين والمنظمين "أننا نسير في الاتجاه الصحيح".
أبحاث ودراسات حديثة
في 12 يوليو 2021، أعلن علماء إسرائيليون عن نجاحهم في إنتاج أعضاء هجينة من البشر والخنازير لاستخدامها في عمليات زراعة الأعضاء في البشر. وبحسب الدراسة التي أنجزها فريق يقوده شاهار كوهين من مستشفى بيلينسون في إحدى ضواحي تل أبيب ونشرتها دورية ناتشر العلمية في 28 يونيو 2021، فإنه تم بالفعل إجراء تهجين بين الخنزير والإنسان عن طريق استبدال الأوعية الدموية في خنزير بأوعية بشرية في عملية تسمى "إزالة الخلايا الوعائية". وخلال هذه العملية، جاءت الخلايا المستخدمة في صنع الأوعية الدموية من المشيمة البشرية، ولذلك تمت إزالة الطبقة الداخلية من الأوعية الدموية للخنزير واستبدالها بطبقة بشرية.[6]
من خلال خداع جهاز المناعة بهذه الطريقة، تم تكوين عضو هجين مشتق من الخنازير ولكن بأوعية دموية بشرية. وعند القيام بذلك، سيكون من الوارد زراعة عضو قادم من الخنزير في البشر دون أية مخاوف. وتابعت الدراسة إنه تم إجراء عملية "إزالة الخلايا الوعائية" نفسها بنجاح على أعضاء مختلفة مثل الكلى والكبد والقلب في الفئران والخنازير.
وبحسب الدكتور كوهين، فإن هذه التقنية تبشر بالخير بالنسبة لمن ينتظرون زرع الأعضاء. وقال "هدفنا هو تقليص قوائم الانتظار والحصول على عدد غير محدود من الأعضاء المتاحة للزرع. نحن نعرف الخطوات التي يجب اتخاذها للوصول إلى هذه المرحلة". وأضاف "أعتقد أنه يمكننا تحقيق هذا الهدف" والذي سيتطلب تربية الخنازير في مزارع متخصصة لهذه الأغراض حيث سيتم استخدام أعضائها بانتظام لفائدة البشر.
في 7 يناير 2022، تمكن جراحون أمريكيون للمرة الأولى من زرع قلب خنزير معدل وراثيا لإنسان بالغ. وأصدرت كلية الطب بجامعة ميريلاند بيانًا تعلن فيه عن نجاح عملية الزرع لرجل (57 عامًا) يعاني من مرض قلبي عضال من مدينة بالتيمور بولاية ميريلاند. وقال البيان إن "عملية زرع العضو أثبتت للمرة الأولى إمكانية عمل قلب حيوان معدل وراثيا مثل قلب الإنسان دون أن يرفضه الجسم بشكل فوريز".[7]
مرئيات
| نجاح زرع كلية خنزير في مريضة بشرية. |
| أول عملية لزراعة قلب خنزير في جسم إنسان. |
انظر أيضاً
- تبرع بالأعضاء
- List of notable organ transplant donors and recipients
- Transplant rejection
- Human leukocyte antigen, the major antigen for transplant rejection
- Organ donation taskforce
- Organ harvesting in China
- زراعة الأعضاء في الحيوانات
- سياحة علاجية
- دونالد ولفورد
مصادر ومراجع
- ^ Restore Sight Organization website
- ^ Daily News - "Jaw-Droppin' Op a Success"
- ^ Woman to give birth after first ovary transplant pregnancy by James Randerson, science correspondent. guardian.co.uk, Sunday November 9 2008 12.52 GMT.
- ^ Macchiarini, Paolo (2008). "Clinical transplantation of a tissue-engineered airway". The Lancet. Forthcoming: 2023. doi:10.1016/S0140-6736(08)61598-6.
{{cite journal}}: Cite has empty unknown parameter:|month=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ^ "جراحون ينجحون في اختبار زرع كلية خنزير في مريضة من البشر". سكاي نيوز. 2021-10-20. Retrieved 2021-10-20.
- ^ "علماء إسرائيليون ينجحون في إنتاج أعضاء هجينة من الخنازير والبشر لاستخدامها في الطب". مونت كارلو الدولية. 2021-07-12. Retrieved 2021-07-12.
- ^ "للمرة الأولى .. نجاح عملية زرع قلب خنزير لإنسان في أمريكا". dw عربية. 2022-01-11. Retrieved 2022-01-12.
- Appel, Jacob M. and Fox, Mark D. (2005) Organ Solicitation on the Internet: Every Man for Himself? Hastings Center Report 35(3):14–15.
- Lock, M. (2002) Twice Dead: Organ Transplants and the Reinvention of Death. Berkeley, CA: University of California Press. ISBN 0-520-22605-4.
- Morris, PJ. Transplantation — A Medical Miracle of the 20th Century. N Engl J Med 2004;351:2678-80. PMID 15616201.
- Finn, R. (2000). Organ Transplants: Making the Most of Your Gift of Life. Sebastopol: O'Reilly & Associates. ISBN 1-56592-634-X.
- Hu, W (2006) A Preliminary Report of Penile Transplantation. Urology Amsterdam: Elsevier.
- Taylor, James Stacey (2005) Stakes And Kidneys: Why Markets In Human Body Parts Are Morally Imperative. Ashgate Publishing. ISBN 0754641090.
- Köchler, Hans, ed. (2001). Transplantationsmedizin und personale Identität. Medizinische, ethische, rechtliche und theologische Aspekte der Organverpflanzung. (Transplantation Medicine and Personal Identity. Medical, Ethical, Legal and Theological Aspects of Organ Transplantation / German) Frankfurt a. M. etc.: Peter Lang. ISBN 3-631-38363-0
- Cherry, Mark J. (2005). Kidney For Sale By Owner: Human Organs, Transplantation, And The Market. Georgetown University Press. ISBN 158901040X.
وصلات خارجية
- Organ Transplant survival rates from the Scientific Registry of Transplant Recipients
- Latest Development in Multiple Organ Transplant at Irish Medical News
- Could we clone our organs to be used in a transplant? at HowStuffWorks
- How does organ transplantation works? at HowStuffWorks
- Liver Transplant Procedure description - by Children's Hospital of Pittsburgh
- The Gift of a Lifetime - Online Educational Documentary
- Doctors Against Forced Organ Harvesting
- Revised Report into Allegations of Organ Harvesting of Falun Gong Practitioners in China